CIENCIAS DE LA SALUD-Artículo Técnico
ESTADOS HIPERTENSIVOS EN EL EMBARAZO: REVISIÓN
PREGNANCY HYPERTENSIVE STATES: REVIEW
Lina Vanessa Beltrán Chaparro1, Pablo Benavides2, Jesús A. López Rios3, William Onatra Herrera4
1 Médico General. Universidad de Ciencias Aplicadas y Ambientales U.D.C.A
2 Médico General. U.D.C.A. Docente de Patología Humana y Semiología. U.D.C.A
3 Médico General. U.D.C.A. Docente de Patología Humana y Semiología. U.D.C.A
4 MD M.Sc., Profesor Titular U.D.C.A. Profesor Especial Universidad Nacional de Colombia. Bogotá. Correspondencia: William Onatra H. MD.MSc. Área de Ginecología y Obstetricia. Facultad de Medicina. Universidad de Ciencias Aplicadas y Ambientales U.D.C.A, Calle 222 No 55-30. Bogotá, Colombia, e-mail: w.onatra@udca.edu.co
Rev. U.D.C.A Act. & Div. Cient. 17(2): 311-323, Julio-Diciembre, 2014
RESUMEN
La enfermedad hipertensiva en el embarazo es una de las primeras causas de morbimortalidad. La siguiente revisión pretende dar una visión de su fisiopatología, a la luz de la biología molecular. Se analizan los factores de riesgo, basados en la evidencia, el diagnóstico y el manejo, según las guías nacionales e internacionales, que permite tener un enfoque actualizado de una patología frecuente, para el especialista y para el médico general. Los autores desean que este documento sea de utilidad en la práctica médica.
Palabras clave: Hipertensión y embarazo, pre eclampsia, eclampsia, síndrome HELLP.
SUMMARY
Hypertensive disease in pregnancy is one of the leading causes of morbidity and mortality. The following review aims to give an overview of its pathophysiology in the light of molecular biology, to analyze the risk factors based on the evidence, diagnosis and management according to national and international guidelines allows us to have an updated view of a common pathology for specialist and the general practitioner. The authors wish that this document will be useful in medical practice.
Key words: Hypertension and pregnancy, preeclampsia, eclampsia, HELLP syndrome.
INTRODUCCIÓN
Los trastornos hipertensivos en el embarazo son una complicación que, en Colombia, se estima causa del 35% de la muertes maternas (Buitrago et al. 2013). Ha recibido diferentes denominaciones, como toxemia gravídica, gestosis e hipertensión gestacional. Por ser una entidad con múltiples etiologías, el compromiso multisistémico que presenta ha sido de interés para las entidades de salud y para las asociaciones dedicadas al estudio de la hipertension durante el embarazo. Existe evidencia, que es una entidad que compromete el endotelio, con alteraciones locales y sistémicas, que explican el cuadro clínico y sus complicaciones (Henriques et al. 2014).
Un estado hipertensivo, se diagnostica cuando las cifras tensionales están por encima de 140x90mm de Hg, después de la semana 20 de gestación, en paciente previamente normotensa, sin proteinuria (Sibai, 2003).
Epidemiología: La hipertensión en el embarazo es una entidad frecuente, con una prevalencia, en Estados Unidos, entre un 6 y12% (Bateman et al. 2012) y, en el Reino Unido, entre un 5 y 6% (James & Nelson-Piercy, 2004). La pre-eclampsia, se presenta entre un 5 y 8%, de todos los embarazos en países desarrollados y, un 10%, en regiones en vía de desarrollo (Hauth et al. 2000). Ocurre en mujeres nulíparas, entre un 6 y 17%, frente a la multípara, que es de 2 y 4% (Bryant et al. 2005) y, en mayor porcentaje, en raza negra más que en blanca (Boucoiran et al. 2013); es más frecuente en embarazos gemelares, 15-20% (Leeman & Fontaine, 2008) y un 25%, cursan con nefropatía crónica (Vest & Cho, 2014).
A nivel mundial, la pre-eclampsia y eclampsia contribuyen entre un 10 y 15% de la mortalidad materna. En Estados Unidos, la pre-eclampsia es la tercera causa de mortalidad materna, presentándose 540 muertes maternas, en el 2004, acompañada de embolismo y de hemorragia (ACOG, 2013). En Colombia, tiene una incidencia del 7% de los embarazos y una tasa de mortalidad del 42x100.000 nacidos vivos. Se asocia con mayores complicaciones para el binomio madrefeto (Connor-Gorber et al. 2012).
Objetivos: Esta revisión pretende dar una visión global de los diferentes factores relacionados con la hipertensión en el embarazo, su diagnóstico y manejo, basados en la evidencia.
En una forma simplificada, se describen las recomendaciones de las diferentes guías nacionales e internacionales, con el fin de poder disminuir la morbimortalidad de la mujer, en su vida reproductiva.
MATERIALES Y MÉTODOS
Para la elaboración de esta revisión, se tuvo en cuenta las siguientes palabras clave: hipertensión en el embarazo, preeclampsia, eclampsia, crisis hipertensiva, diagnóstico y terapéutica en hipertensión gestacional y guías de manejo; fecha de búsqueda: enero de 1995 a enero de 2014; filtros Medline; idioma: Español, Inglés y Francés; referencias obtenidas: 94 y seleccionadas: 52.
Para la evaluación de la recomendaciones basadas en la evidencia, se tuvieron en cuenta los siguiente criterios: I) Estudios controlados aleatorizados; II-1) Controlados sin aleatorización y II-2) Estudios de cohorte (prospectivo o retrospectivos) de casos y controles y, III) Opinión de autoridades o expertos. Los grados de recomendación: A) Una muy buena evidencia, meta-análisis, estudios controlados y aleatorizados; B) Evidencia moderada, estudios de casos y controles, establece relaciones de causalidad; C) Estudios con alto riego de sesgo, sin riego de causalidad y, D) Evidencia III-IV, no se recomienda por su alto riesgo de sesgo (SCOG, 2008).
RESULTADOS
Fisiopatología: Se han descrito diferentes hipótesis sobre la etiología que, en un momento, esta entidad fue llamada la “enfermedad de las hipótesis”, existiendo un acuerdo general, que es debida a una alteración vascular endotelial (Brennan et al. 2014). La Enfermedad Hipertensiva en el Embarazo es una entidad compleja y multisistémica, donde numerosos modelos han intentado explicar su patogénesis. Dentro de las diferentes hipótesis, se postula que la respuesta inmune materna, ante el estímulo alogénico del feto y la reducción de perfusión de oxígeno placentario por vasoespasmo arterial, provocan una invasión anormal de tejido trofoblástico en la pared uterina, en la semana 12-13 de gestación (Lyall et al. 2013). Todas estas alteraciones, se encuentran moduladas por diferentes genes.
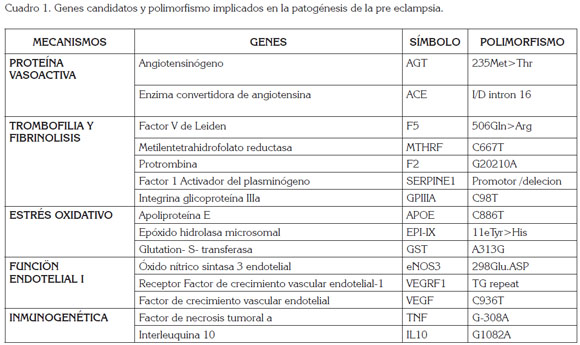
Genes implicados en la pre-eclampsia: Cerca de 70 genes y polimorfismos han sido seleccionados como elementos implicados en la pre-eclampsia, incluyendo Angiotensinogeno (235Met>thr), Enzima convertidora de Angiotensina (I/D intron 16), Metilentetrahidrofolato reductasa (C667T), Protrombina (G20210A), Glutation –S-tranfersas (A313G) y proteínas vasoactivas (Williams & Morgan, 2012) (Cuadro 1).

Invasión citotrofoblástica: En pre-eclamsia, las células trofoblásticas no invaden más allá de la decidua (recubierta uterina) del miometrio, de modo que las arterias espirales se mantienen en un estado de alta resistencia, bajo flujo, con hipoperfusión e hipoxemia de los vasos placentarios. En este mecanismo, se le ha dado importancia a la inmunología de la pre-eclampsia, con la intervención de citoquinas (Interleuquina 10) y factores de crecimiento, como el factor de necrosis tumoral (FNT), producidos por células trofoblásticas (Mohajertehran et al. 2012).
El deterioro de la inmunidad materna durante la gestación, se complica con la vasoconstricción vascular, la hipoxia, la tensión y la disminución de los factores angiogénicos. La invasión trofoblástica anormal, en algunos embarazos, lleva a la hipoxia placentaria, con liberación de citoquinas y factores inflamatorios, produciendo daño endotelial (Estrada-Gutiérrez et al. 2011), causante de los diferentes efectos fisiopatológicos de la pre-eclampsia, como el Síndrome HELLP (Hemolisis, elevación de enzimas hepáticas, plaquetas bajas), enfermedad cerebrovascular (ECV), hipertensión, desequilibrio entre tromboxano y la prostaciclina, implicando un daño en la circulación útero-placentaria (de Maat & de Groot, 2011).
Disfunción placentaria: Durante la gestación, la Unidad Vascular Materno Placentaria, se convierte en un sistema de baja resistencia, alto flujo y baja presión, debido al engrosamiento de las arterias espirales, al cambio endotelial y de la lámina interna trofoblástica. En la pre-eclampsia, estos cambios son limitados, con lo que se produce arterioesclerosis de las arteriolas espirales y basales, disminuyendo así el flujo útero- placentario, por vasoconstricción, produciendo isquemia e infartos placentarios, que favorecen la necrosis tisular (Cox et al. 2011). Estas modificaciones originan la rotura de los vasos cotiledianos placentarios y hemorragia retroplacentaria, que desencadena desprendimiento prematuro de placenta o Abruptio placentae (Chang et al. 2009).
La disfunción plaquetaria en la pre-eclampsia, se encuentra mediada por activación de las plaquetas, disminución de la sensibilidad a la prostaciclina y aumento de la liberación de tromboxano y serotonina y, además, da lugar a más agregación plaquetaria y sobrerregulación del sistema renina-angiotensina-aldosterona (RAA) útero-placentario (Dvorak, 2002). La lesión tisular facilita la liberación de tromboplastina que, a nivel renal, produce agregación de fibrina y vasoconstricción de los vasos renales, con lo cual, se incrementa la permeabilidad a la albumina y proteínas. El edema, se produce por la liberación de aldosterona secundaria, a la activación del eje RAA, que favorece la retención de agua y de sodio (Zafarmand et al. 2008).
Disfunción endotelial: El endotelio es un tejido especializado, encargado de mantener el flujo de los diferentes componentes sanguíneos, de promover la respuesta inflamatoria e inmune y la actividad contráctil del músculo liso. Al producirse una lesión endotelial, se liberan sustancias químicas multifuncionales, a nivel periférico y local. En la pre-eclampsia, además se incrementa la permeabilidad de las membranas y aumenta la sensibilidad de la enzima convertidora de angiotensina (ACE), Angiotensina II y el receptor de angiotensinogeno, provocando un vasoespasmo severo, con compromiso de la perfusión tisular, alteración en la producción de prostaciclina endotelial, elevación del Factor de Von Willebrand y de los niveles de fibronectina, activación de los neutrófilos con la consecuente liberación de elastasas y proteasas. La expresión de todos estos factores favorece la lesión endotelial y la producción de Radicales Libres (especies tóxicas de oxígeno reactivo (Reactive Oxygen Species -ROS-) (Cnossen et al. 2008), que empeoran el daño, exacerbando la vasoconstricción, activando los factores procoagulantes que favorecen la trombosis y la liberación de factores de crecimiento vascular endotelial (Mutze et al. 2008).
El desbalance de los factores angiogénicos y antiangiogénicos lesiona, progresivamente, el endotelio. Se ha implicado al crecimiento vascular endotelial (VEGF) en el mecanismo de la angiogénesis, por activación de dos receptores: uno, tirosina-quinasa -1 (FLT-1) y, otro, el VEGF-2. Otro factor implicado es el crecimiento placentario (PGF), miembro de la familia de los factores de crecimiento endotelial, pero producido en la placenta, el cual, unido a FLT-1, previene las lesiones transmembrana endotelial. En la pre-eclampsia, se elevan estos factores, agravando la lesión endotelial (Askie et al. 2007). Otro de los mediadores implicados en la función endotelial es el óxido nítrico (NO) producido en el músculo liso vascular endotelial y activado por la guanilato ciclasa. Esta enzima sintetiza la guanosina ciclasa monofosfato a guanosina trifosfato, llevando a la acumulación de guanosina monofosfato, que activa vías intracelulares, produciendo una relajación vascular endotelial (Savaj & Vaziri, 2012). Además, el NO sirve es antioxidante, inhibidor plaquetario y regula sustancias anticoagulantes y antitrombogénicas. En la pre-eclampsia, el NO se encuentra alterado, agravando la vasoconstricción endotelial (QI et al. 2013).
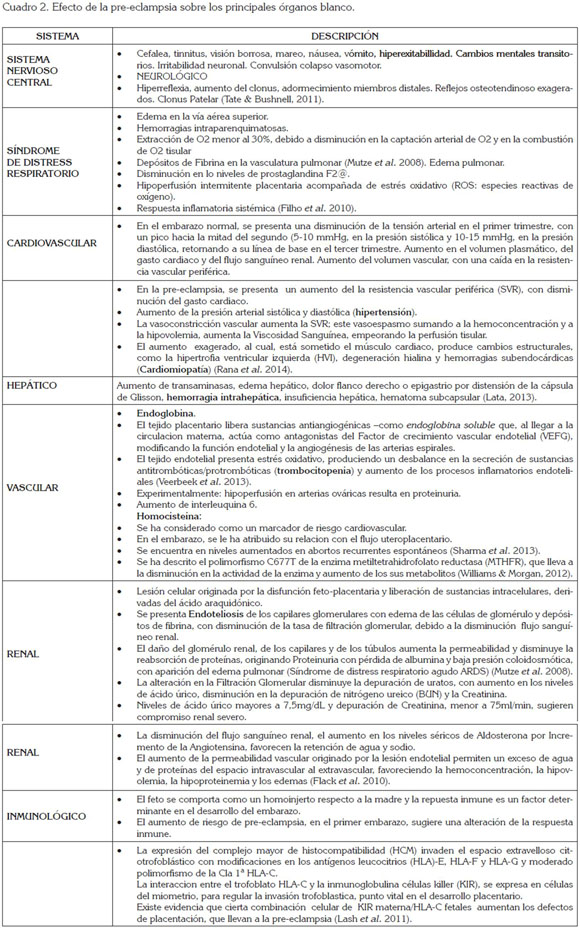
Efectos maternos: Estas alteraciones vasculares placentarias y endoteliales en la pre-eclampsia lesionan todas las estructuras orgánicas de la mujer en el embarazo, comprometiendo órganos blancos (Cuadro 2), como el sistema nervioso central, alveolos, miocardio, hepatocito, glomérulo renal, endotelio vascular y el sistema inmune.
Clasificación: La hipertensión, durante el embarazo, ha tenido diferentes clasificaciones, de acuerdo a los grupos de estudio. Se han adoptado, entre otras, la propuesta de las Guías emitidas por parte del Ministerio de Salud de Colombia 2014 (Buitrago et al. 2013); las Guías del manejo del síndrome hipertensivo del embarazo de la Secretaría de Salud de Bogotá (Garzón et al. 2010); del Colegio Americano de Ginecología y Obstetricia (ACOG, 2012); de la Sociedad Canadiense de Obstetricia y Ginecología (SCOG, 2008); del Colegio Real de Obstetricia y Ginecología (RCOG, 2011); del Colegio Mexicano de Especialistas en Ginecología y Obstetricia ((Leis-Márquez et al. 2010) y New Zealand Obstetricians and Gynaecology (Lowe et al. 2009) (Cuadro 3).

Los estados hipertensivos en el embarazo, se clasifican: 1) Hipertensión gestacional; 2) Pre-eclampsia; 3) Pre-eclampsia severa; 4) Eclampsia; 5) Hipertensión severa y, 6) Hipertensión crónica.
Diferentes estudios poblacionales evidencian que el 1% de los embarazos se encuentran complicados con hipertensión preexistente; 5-6%, acompañada de hipertensión gestacional sin proteinuria y 1-2%, asociada a pre-eclampsia, especialmente, en mujeres mayores de 40 años o con sobrepeso (Leis-Márquez et al. 2010).
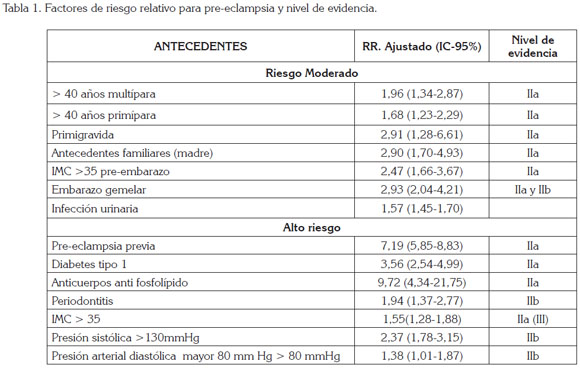
Factores de riesgo: Se pueden agrupar en moderado y de alto riesgo, como se muestra en la tabla 1 (Buitrago et al. 2013; ACOG, 2012).
Diagnóstico: En la evaluación diagnóstica, se tendrán en cuenta los datos obtenidos: 1) Historia clínica prenatal; 2) Hallazgos al examen físico y, 3) Resultado de los exámenes paraclínicos. Para el embarazo, se recomienda controles cada cuatro semanas hasta la 32; luego, cada dos semanas hasta la 36 y, cada semana, hasta la 40, según evolución clínica. Valoración por especialista, a partir de la semana 20 y 32, como mínimo (Garzón et al. 2010). En los casos de enfermedad hipertensiva en el embarazo, los controles y la monitorización fetal, se deben realizar cada 15 días y, en los casos severos, hospitalizar.
Historia clínica: Se tendrán en cuenta los factores de riesgo y sintomatología de la paciente, de acuerdo a los criterios clínicos y clasificación, descritos anteriormente, para de los diversos estados hipertensivos en el embarazo. Se empleó el Registro de historia clínica, diseñada por el Centro Latinoamericano de Perinatología Salud de la Mujer y Reproductiva (CLAP) (Fescina et al. 2010).
Examen físico: Permitirá confirmar y constatar los signos descritos para los diferentes estadios de la hipertensión gestacional.
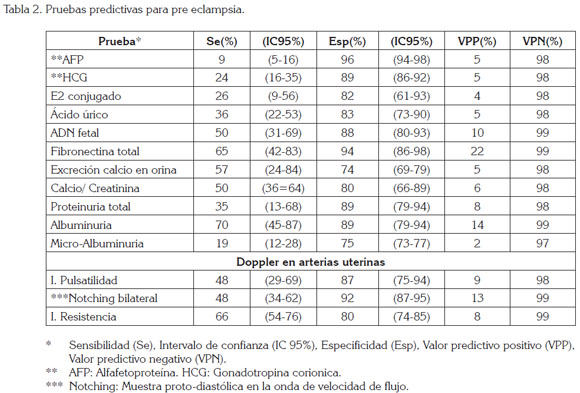
Evaluación paraclínica: Se recomienda, en general, Grupo sanguíneo, Serología, Cuadro hemático, VSG, Recuento de plaquetas, Parcial de orina, Proteinuria en orina de 24 horas (Lindheimer & Kanter, 2010), Glicemia, Transaminasas (ALT, ASL), Ácido úrico, Creatinina, Nitrógeno ureico, Ecografía obstétrica con Doppler de circulación fetal, placentaria y arterias uterinas (Meler et al. 2010).
En un meta-análisis de estudio de cohortes prospectivas - retrospectivas y caso –control en términos de Sensibilidad (Se), especificidad (Esp), valor predictivo positivo (VPP), valor predictivo negativo (VPN) (Tabla 2), se destacan, como los más relevantes en especificidad, la Alfafetoproteina, la Gonadotropina corionica y la onda de flujo, en el doppler de arterias uterinas (Grill et al. 2009).
Hipertensión gestacional(Duley et al. 2010):
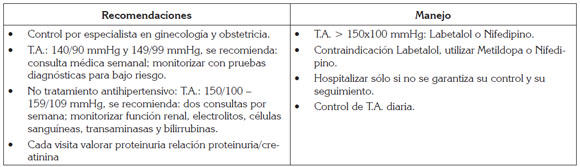
Pre-eclampsia leve (PPE): Si la paciente cursa con pre-eclampsia leve y su embarazo es menor de 34 semanas, se considera PPE, lejos del término de probable origen placentario. En este caso, el manejo es expectante, con monitoreo semanal materno y fetal. SCOG grado b, nivel evidencia I. 42 (SCOG, 2008).

Pre-eclampsia severa (ACOG, 2012): Hospitalizar si paciente cursa con PEE severa, lejos del término, presencia de signos de compromiso multiorgánico. SOGC GRADO B NIVEL II.
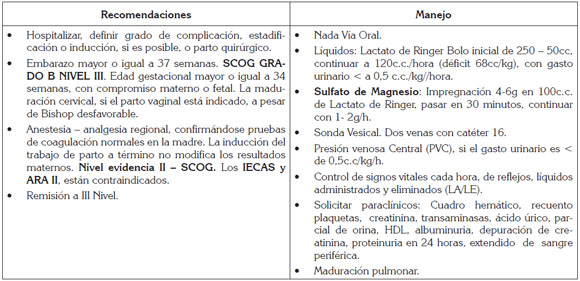
Cifras tensionales de 160/110mmHg o la presión arterial media > de 105 son criterio para iniciar antihipertensivos (Cuadro 4).
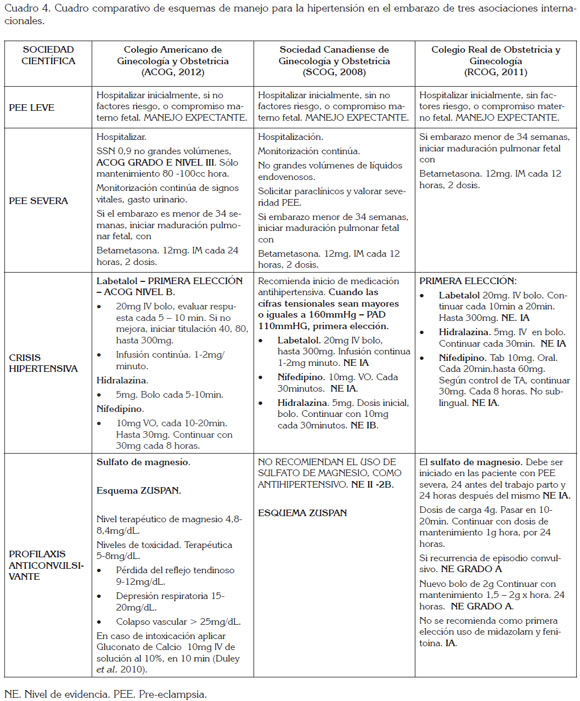
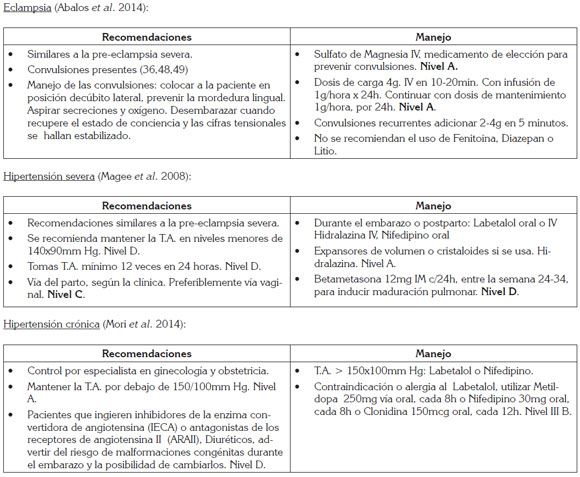
Profilaxis: Se recomienda el uso de Aspirina de 75-100mg día, a partir de la 12 semana hasta un día antes del parto; esta profilaxis solamente ha demostrado beneficio en pacientes hipertensas crónicas o aquellas con antecedentes de pre-eclampsia temprana, en gestaciones anteriores y no está recomendada para la poblacion general de gestantes. Calcio 1.200mg, a partir de la semana 14. Nivel A. No hay evidencia del uso de Magnesio, Ácido fólico, Vitamina C y E, Omega, Ajo, Licopeno y Coenzima Q, como preventivos de hipertensión en el embarazo Nivel A (Roberts et al. 2010).
Conflicto de intereses: El manuscrito fue preparado y revisado con la participación de todos los autores, quienes declaramos que no existe ningún conflicto de intereses, que ponga en riesgo la validez de los resultados presentados.
BIBLIOGRAFÍA
1. ABALOS, E.; DULEY, L.; STEYN, D.W. 2014. Antihypertensive drug therapy for mild to moderate hypertension during pregnancy. Cochrane Database Syst. Rev. 6;2:CD002252.
2. AMERICAN COLLEGE OF OBSTETRICIANS AND GYNECOLOGISTS (ACOG). 2012. Practice Bulletin No. 125: Chronic hypertension in pregnancy. Obstet. Gynecol. 119(2):396-407.
3. AMERICAN COLLEGE OF OBSTETRICIANS AND GYNECOLOGISTS (ACOG). 2013. Task Force on Hypertension in Pregnancy. Obstet Gynecol. 122(5):1122-1131.
4. ASKIE, L.M.; DULEY, L.; HENDERSON-SMART, D.J.; STEWART, L.A. 2007. Antiplatelet agents for prevention of pre-eclampsia: a meta-analysis of individual patient data. Lancet. 369 (9575):1791-1798.
5. BATEMAN, B.T.; SHAW, K.M.; KUKLINA, E.V.; CALLAGHAN, W.M.; SEELY, E.W.; HERNÁNDEZ-DÍAZ, S. 2012. Hypertension in women of reproductive age in the United States: NHANES 1999-2008. PLoS One Apr 7(4):e36171.
6. BOUCOIRAN, I.; THISSIER-LEVY, S.; WU, Y.; WEI, S.Q.; LUO, Z.C.; DELVIN, E.; FRASER, W.D.; AUDIBERT, F.; MIROS STUDY GROUP. 2013. Risks for preeclampsia and small for gestational age: predictive values of placental growth factor, soluble fms-like tyrosine kinase-1, and inhibin. A in singleton and multiplegestation pregnancies. Am. J. Perinat. 30(7):607-12.
7. BRENNAN, L.J.; MORTON, J.S.; DAVIDGE, S.T. 2014. Vascular dysfunction in preeclampsia. Microcirculation 21(1):4-14.
8. BRYANT, A.S.; SEELY, E.W.; COHEN, A.; LIEBERMAN, E. 2005. Patterns of pregnancy-related hypertension in black and white women. Hypertens. Pregnancy. 24(3):281-290.
9. BUITRAGO, G.G.; CASTRO, A.S.; CIFUENTES, R.B.; OSPINO, M.P.G., ARÉVALO, I.R.; GÓMEZ, P.L. 2013. Guía de Práctica Clínica para el abordaje de las complicaciones hipertensivas asociadas al embarazo. Rev. Col. Obstet. Ginecol. 64(3):289-326.
10. CHANG, S.H.; KANASAKI, K.; GOCHEVA, V.; BLUM, G.; HARPER, J.; MOSES, M.A.; SHIH, S.C.; NAGY, J.A.; JOYCE, J.; BOGYO, M.; KALLURI, R.; DVORAK, H.F. 2009. VEGF-A induces angiogenesis by perturbing the cathepsin-cysteine protease inhibitor balance in venules, causing basement membrane degradation and mother vessel formation. Cancer Res. 69(10):4537-4544.
11. CNOSSEN, J.S.; VOLLEBREGT, K.C.; DE VRIEZE, N.; TER RIET, G.; MOL, B.W.; FRANX, A.; KHAN, K.S.; VAN DER POST, J.A. 2008. Accuracy of mean arterial pressure and blood pressure measurements in predicting pre-eclampsia: systematic review and meta-analysis. BMJ. 336:1117-1120.
12. CONNOR-GORBER, S.; SINGH, H.; POTTIE, K.; JARAMILLO, A.; TONELLI, M. 2012. Process for guideline development by the reconstituted Canadian Task Force on Preventive Health Care. CMAJ. 184(14):1575-81.13. COX, B.; SHARMA, P.; EVANGELOU, A.I.; WHITELEY, K.; IGNATCHENKO, V.; IGNATCHENKO, A.; BACZYK, D.; CZIKK, M.; KINGDOM, J.; ROSSANT, J.; GRAMOLINI, A.O.; ADAMSON, S.L.; KISLINGER, T. 2011. Translational analysis of mouse and human placental protein and mRNA reveals distinct molecular pathologies in human preeclampsia. Mol Cell Proteomics. 10(12):M111.012526.
14. DE MAAT, M.P.; DE GROOT, C.J. 2011. Thrombophi lia and pre-eclampsia. Semin Thromb Hemost. 37(2):106-110.
15. DULEY, L.; GÜLMEZOGLU, A.M.; HENDERSON-SMART, D.J.; CHOU, D. 2010. Magnesium sulphate and other anticonvulsants for women with pre-eclampsia. Cochrane Database Syst. Rev. 10;(11) CD000025.
16. DVORAK, H.F. 2002. Vascular permeability factor/vascular endothelial growth factor: a critical cytokine in tumor angiogenesis and a potential target for diagnosis and therapy. J. Clin. Oncol. 20:4368-4380.
17. ESTRADA-GUTIÉRREZ, G.; CAPPELLO, R.E.; MISHRA, N.; ROMERO, R.; STRAUSS, J.F.; WALSH, S.W. 2011. Increased expression of matrix metalloprotei nase-1 in systemic vessels of preeclamptic women: a critical mediator of vascular dysfunction. Am. J. Pathol. 178(1):451-460.
18. FESCINA, R.H.; DE MUCIO, B.; MARTÍNEZ, G.; DIAZ ROSSELLO, J.L.; MAINERO, L.; RUBINO, M. 2010. Instrucciones de llenado y definicion de la historia clinica perinatal. CLAP / OMS / SMR. No 1572: 1-82.
19. FILHO, E.V.; MOHR, C.; ACAUAN FILHO, B.J.; GADONSKI, G.; PAULA, L.G.; FERREIRA ANTONELLO, I.C.; POLI-DE-FIGUEIREDO, C.E.; PINHEIRODA-COSTA, B.E. 2010. A Flow-mediated dilatation in the differential diagnosis of preeclampsia syndrome. Arq. Bras. Cardiol. 94(2):195-200.
20. FLACK, J.M.; KEITH, C.; FERDINAND, K.C.; NASSER, S.A.; ROSSI, N.F. 2010. Hypertension in special populations: chronic kidney disease, organ transplant recipients, pregnancy, autonomic dysfunction, racial and ethnic Populations. Cardiol. Clin. 28(4):623-638.
21. GARZÓN, D.; AGUDELO, C.C.; PARDO, R.; GAITÁN, H.; GÓMEZ, P.I.; PINILLA, A.R.; BUSTOS, J.C.; SÁNCHEZ, C.L.; PINEDA, F. 2010. Guia 14. Atencion de las complicaciones hipertensivas asociadas al embarazo. Ministerio de la Proteccion Social. Secretaria de Salud de Bogota. p.37-52.
22. GRILL, S.; RUSTERHOLZ, C.; ZANETTI-DÄLLENBACH, R.; TERCANLI, S.; HOLZGREVE, W.; HAHN, S.; LAPAIRE, O. 2009. Potential markers of preeclampsia: a review. Reprod. Biol. Endocrin. 14:7-70.
23. HAUTH, J.C.; EWELL, M.G.; LEVINE, R.J.; ESTERLITZ, J.R.; SIBAI, B.; CURET, L.B.; CATALANO, P.M.; MORRIS, C.D. 2000. Pregnancy outcomes in healthy nulliparas who developed hypertension. Calcium for Preeclampsia Prevention Study Group. Obstet. Gynecol. 95(1):24-28.
24. HENRIQUES, A.C.; CARVALHO, F.H.; FEITOSA, H.N.; MACENA, R.H.; MOTA, R.M.; ALENCAR, J. 2014. Endothelial dysfunction after pregnancy induced hypertension. Int J Gynaecol Obstet 124(3):230-234.
25. JAMES, P.R.; NELSON-PIERCY, C. 2004. Management of hypertension before, during, and after pregnancy. Heart. 90:1499-1504.
26. LASH, G.E.; NARUSE, K.; ROBSON, A.; INNES, B.A.; SEARLE, R.F.; ROBSON, S.C.; BULMER, J.N. 2011. Interaction between uterine natural killer cells and extravillous trophoblast cells: effect on cytokine and angiogenic growth factor production. Hum. Reprod. 26(9):2289-2295.
27. LATA, I. 2013. Hepatobiliary diseases during pregnancy and their management: An update. Int. J. Crit. Illn. In.j Sci. 3(3):175-182.
28. LEEMAN, L.; FONTAINE, P. 2008. Hypertensive disorders of pregnancy. Am. Fam. Physician. 78:93-100.
29. LEIS MÁRQUEZ, M.T.; RODRÍGUEZ BOSCH, M.R.; GARCÍA LÓPEZ, M.A. 2010. Guías del Colegio Mexicano de Especialistas en Ginecología y Obstetricia. Ginecol. Obstet. Mex. 78(6):S461-525.
30. LINDHEIMER, M.D.; KANTER D. 2010. Interpreting abnormal proteinuria in pregnancy. Obstet. Gynecol. 115:365-375.
31. LYALL, F.; ROBSON, S.C.; BULMER, J.N. 2013. Spiral artery remodeling and trophoblast invasion in preeclampsia and fetal growth restriction: relationship to clinical outcome. Hypertension 62(6):1046-1054.
32. LOWE, S.A.; BROWN, M.A.; DEKKER, G.A.; GATT, S.; MCLINTOCK, C.K.; MCMAHON, L.P.; MANGOS, G.; MOORE, M.P.; MULLER, P.; PAECH, M.; WALTERS, B. 2009. Guidelines for the management of hypertensive disorders of pregnancy 2008. Aus. N. Z. J. Obstet. Gynecol. 49(3):242-246.
33. MAGEE, L.; HELEWEA, M.; MOUTQUIN, J.M.; VON DADLSZEN, P. 2008. .Diagnosis, evaluation, and management of the hypertensive disorders of pregnancy. Hypertension Guideline Committee; Strategic Training Initiative in Research in the Reproductive Health Sciences (STIRRHS) Scholars. J. Obstet. Gynaecol. Can. 30(3 Suppl):S1-48.
34. MELER, E.; FIGUERAS, F.; BENNASAR, M.; GOMEZ, O.; CRISPI, F.; GRATACOS, E. 2010. The prognostic role of uterine artery Doppler investigation in patients with severe early-onset preeclampsia. Am. J. Obstet. Gynecol. 202(6):559.E1-4.
35. MOHAJERTEHRAN, F.; TAVAKKOL AFSHARI, J.; REZAIEYAZDI, Z.; GHOMIAN, N. 2012. Association of single nucleotide polymorphisms in the human tumor necrosis factor-α and interleukin 1-β genes in patients with pre-eclampsia. Iran J. Allergy Asthma Immunol. 11(3):224-229.
36. MORI, T.; WATANABE, K.; IWASAKI, A.; KIMURA, C.; MATSUSHITA, H.; SHINOHARA, K.; WAKATSUKI, A. 2014. Differences in vascular reactivity between pregnant women with chronic hypertension and preeclampsia. Hypertens. Res. 37(2):145-150.
37. MUTZE, S.; RUDNIK-SCHONEBORN, S.; ZERRES, K.; RATH, W. 2008. Genes and the preeclampsia syndrome. J. Perinat. Med. 36(1):38-58.
38. QI, H.P.; FRASER, W.D.; LUO, Z.C.; JULIEN, P.; AUDIBERT, F.; WEI, S.Q. 2013. Endothelial nitric oxide synthase gene polymorphisms and risk of preeclampsia. Am. J. Perinatol. 30(10):795-804.
39. RANA, S.; KARUMANCHI, S.A.; LINDHEIMER, M.D. 2014. Angiogenic factors in diagnosis, management, and research in preeclampsia. Hypertension. 63(2):198-202.
40. ROBERTS, J.M.; MYATT, L.; SPONG, C.Y.; THOM, E.A.; HAUTH, J.C.; LEVENO, K.J.; PEARSON, G.D.; WAPNER, R.J.; VARNER, M.W.; THORP, J.M. JR.; MERCER, B.M.; PEACEMAN, A.M.; RAMIN, S.M.; CARPENTER, M.W.; SAMUELS, P.; SCISCIONE, A.; HARPER, M.; SMITH, W.J.; SAADE, G.; SOROKIN, Y.; ANDERSON, G.B. 2010. Vitamins C and E to prevent complications of pregnancy-associated hypertension. N. Engl. J. Med. 362(14):1282-1291.
41. ROYAL COLLEGE OBSTETRICIANS AND GYNAECOLOGY (RCOG). 2011. Hypertension in pregnancy: The management of hypertensive disorders during pregnancy. NICE Clinical guideline. 107:2-53.
42. SAVAJ, S.; VAZIRI, N.D. 2012. An overview of recent advances in pathogenesis and diagnosis of preeclampsia. IJKD. 6(5):334-338.
43. SHARMA, S.; SINGH, M.; SHARMA, P.L. 2013 Mechanism of hyperhomocysteinemia-induced vascular endothelium dysfunction possible dysregulation of phosphatidylinositol-3-kinase and its downstream phosphoinositide dependent kinase and protein kinase B. Eur. J. Pharmacol. 721(1-3):365-372.
44. SIBAI, B.M. 2003. Diagnosis and management of gestational hypertension and preeclampsia. Obstet. Gynecol. 102:181-192.
45. TATE, J.; BUSHNELL, C. 2011. Pregnancy and stroke risk in women. Womens Health (England). 7(3):363-74.
46. THE SOCIETY OF OBSTETRICIANS AND GYNAECOLOGISTS OF CANADA (SCOG). 2008. Diagnosis, evaluation and management of the hypertensive disorders of pregnancy. J. Obstet. Gynaecol. Can. 30(3):S1-S380.
47. TURNER, J.A. 2010. Diagnosis and management of pre-eclampsia: an update. Interl J. Women's Health. 2:327-337.
48. VEERBEEK, J.H.; SMIT, J.G.; KOSTER, M.P.; POST UITERWEER, E.D.; VAN RIJN, B.B.; KOENEN, S.V.; FRANX, A. 2013 Maternal cardiovascular risk profile after placental abruption. Hypertension. 61(6):1297- 1301.
49. VEST, A.R.; CHO, L.S. 2014. Hypertension in pregnancy. Curr. Atheroscler. Rep. 16(3):395.
50. WILLIAMS, P.J.; MORGAN, L. 2012.The role of genetics in pre-eclampsia and potential pharmacogenomic interventions. Pharmacog. Pers. Med. 5:37-51.
51. ZAFARMAND, M.H.; NIJDAM, M.E.; FRANX, A.; GROBBEE, D.E.; BOTS, M.L. 2008 The angiotensinogen gene M235T polymorphism and development of preeclampsia / eclampsia: a meta-analysis and meta-regression of observational studies. J. Hypertens. 26(9):1726-1734.
Recibido: Febrero 20 de 2014 Aceptado: Junio 4 de 2014

Revista U.D.C.A Actualidad & Divulgación Científica por Universidad de Ciencias Aplicadas y Ambientales se distribuye bajo una Licencia Creative Commons Atribución-NoComercial 4.0 Internacional.