CIENCIAS DE LA SALUD-Artículo Técnico
EL PLAN DE TRANSICIÓN Y EGRESO HOSPITALARIO Y SU EFECTO EN EL CUIDADO DE LA SALUD: UNA REVISIÓN INTEGRADA
TRANSITION AND DISCHARGE HOSPITAL PLANNING AND ITS EFFECT IN HEALTH CARE: AN INTEGRATED REVIEW
Beatriz Sánchez1, Gloria Mabel Carrillo2, Lucy Barrera3
1 Enfermera. Master in Science of Nursing. Profesora Titular Universidad Nacional de Colombia. Facultad de Enfermería. Bogotá, D.C., Colombia, cbsanchezh@unal.edu.co
2 Enfermera. Magister en Enfermería. Profesora Asociada Universidad Nacional de Colombia. Facultad de Enfermería, gmcarrillog@unal.edu.co
3 Enfermera. Magister en Enfermería. Profesora Titular pensionada. Universidad Nacional de Colombia. Facultad de Enfermería, lbarrerao@unal.edu.co
Rev. U.D.C.A Act. & Div. Cient. 17(1): 13-23, Enero-Junio, 2014
RESUMEN
Mediante una revisión integrada de investigación que incluyó búsqueda de ensayos clínicos aleatorizados, estudios descriptivos, estudios de relación, revisiones sistemáticas, metaanálisis y metasíntesis, en bases de datos, como Medline, ScienceDirect, Ovid y Scielo, bajo los descriptores plan de egreso o transición cruzadas con efectividad, cuidado integral, cuidado continuo y cuidado seguro, en el periodo de 1997 a 2013, se exploró la literatura referente a plan de transición y de egreso hospitalario, sus componentes, sus funciones, así como la existencia de evidencia sobre sus efectos en el cuidado de la salud. Como resultado, se encontraron y analizaron 52 referencias clasificadas en cuatro grupos, de acuerdo con su énfasis: 1) Falta de lineamientos claridad e incentivos para adelantar el plan; 2) Desarrollo de instrumentos que respaldan la valoración y medición dentro del plan de egreso; 3) Las características básicas que debe tener un plan de egreso o su desarrollo teórico y, 4) Efectividad del plan de egreso y transición hospitalaria para el cuidado continuo, seguro e integral de los pacientes y sus familias. Con esto, se puede llegar a la conclusión, que existe una literatura variada sobre el plan de transición y egreso hospitalario, que refleja un nivel heterogéneo frente a directrices concretas, para adelantar dichos planes, aunque se recomienda esta gestión en beneficio de los usuarios. La evidencia sobre la efectividad del desarrollo de planes de cuidado, como parte fundamental del cuidado continuo, seguro e integral de los pacientes y sus familias es limitada. Son recomendados estudios de tipo predictivo en este campo.
Palabras clave: Alta del paciente, atención de enfermería, seguridad del paciente.
SUMMARY
Through an integrated review that included randomized clinical trials search, descriptive studies, association studies, systematic reviews, meta-analyzes and meta-synthesis in databases such as Medline, ScienceDirect, Ovid and Scielo low exit descriptors or Transition Plan cross with Effective, comprehensive Care, and Care continuing, Care insurance in the period 1997-2013, the literature on transition plan and hospital discharge, their components, their functions and the existence of evidence of its effects on health care was explored. As a result, 52 references were found and analyzed, classified into four groups according to their emphasis: 1) Lack of clear guidelines and incentives to advance the retirement plan, 2) Development of tools to support the assessment and measurement within the retirement plan 3) the basic features that should have a retirement plan or its theoretical development and 4) Effective discharge and transition plan for ongoing care hospital, and comprehensive insurance patients and their families. With this, it can be concluded that there is an ample literature on the transition plan and hospital discharge, reflecting a heterogeneous level opposite specific guidelines to put forward these plans, although this management to the benefit of users is recommended. The evidence on the effectiveness of a care plan development as a fundamental part of a continual, assured and comprehensive care of the patients and their families is limited. In this field studies of the predictive type are recommended.
Key words: Patient Discharge, nursing care, patient safety (Decs).
INTRODUCCIÓN
Según la Organización Mundial de la Salud (2013), en los últimos años, se ha generado una alarma mundial por el incremento de la enfermedad crónica no trasmisible (ECNT), en especial, en los países en desarrollo. Estas enfermedades son complejas, se prolongan en el tiempo y, por lo general, demandan apoyos de cuidado; quizá por ello, día a día se ha enfatizado más en la necesidad de ofertar a los pacientes un cuidado seguro, continuo e integral (Barrera et al. 2006a; Sánchez, 2011). El Plan de transición y de egreso hospitalario, restringido por algunos al plan de alta hospitalaria, es una expresión de este tipo de cuidado que adquiere relevancia en este contexto y, en particular, cuando en los sistemas de salud, a nivel mundial, el incremento del costo institucional presiona el paso de servicios de mayor a menor complejidad y de la institución al hogar, sin que exista la preparación adecuada para asumir esta responsabilidad de cuidado (Pinto et al. 2006; Barrera et al. 2006b).
El presente trabajo exploró la literatura disponible en los últimos 15 años, tiempo, en el cual, confluyen los mayores cambios en los sistemas de salud y se toma mayor conciencia del incremento de la enfermedad crónica, a nivel mundial.
No se encontraron documentadas búsquedas de esta naturaleza, las cuales, se hacen necesarias para clarificar qué es y cómo se ha abordado el tema de Plan de transición y de egreso hospitalario, sus componentes, sus funciones y la existencia de evidencia sobre sus efectos en el cuidado de la salud.
Se considera un referente para la proyección de enfermería en la generación de propuestas de planes de egreso en las instituciones de salud, la identificación de tópicos de interés investigativo y de indicadores de impacto sobre los que se pueden reportar su efecto en los usuarios y las entidades de salud.
MATERIALES Y MÉTODOS
A través de una revisión integrada de la investigación (Burns & Grove, 2012), se identificaron, analizaron y sintetizaron los hallazgos de resultados de estudios independientes sobre plan de egreso y sus componentes.
El procedimiento utilizado para esta revisión fue: 1) Búsqueda y selección de artículo en función de su calidad y relación con el problema elegido; 2) Codificación de cada artículo y elaboración de ficha bibliográfica respectiva; 3) Lectura de las piezas de investigación identificadas; 4) Diseño de una tabla de análisis que incluyó información esencial sobre propósito, método y resultados obtenidos de la investigación; 5) Identificación de hallazgos comunes, comparación y contraste con los resultados prácticos que se han conseguido y, &Grove, 2012).
La estrategia de búsqueda incluyó artículos indexados de ensayos clínicos aleatorizados, estudios descriptivos, estudios de relación, revisiones sistemáticas, metaanálisis y metasíntesis. Las bases de datos usadas fueron: medline, Science Direct, Ovid y Scielo, bajo los descriptores plan de egreso o transición cruzadas con efectividad, cuidado integral, cuidado continuo y cuidado seguro, estableciendo como ventana de observación el periodo comprendido entre 1997 a 2013. La revisión, el posterior análisis y discusión, así como la construcción de las categorías de resultados, se realizaron con base en la experiencia desde la práctica clínica y la docencia en el área de cuidado al paciente crónico y la familia, generando una reflexión crítica sobre los aspectos claves que se deben abordar en las instituciones prestadoras de servicios de salud, para la consolidación de planes de egreso hospitalario.
El grupo investigador estuvo a cargo de la búsqueda, la selección y la revisión de cada una de las piezas de investigación utilizadas. Las categorías obtenidas emergieron de acuerdo a los hallazgos identificados en los estudios; sin embargo, el proceso de selección de la información estuvo orientado teniendo en cuenta la identificación de componentes, las funciones y la existencia de evidencia sobre sus efectos en el cuidado de la salud, respecto a plan de egreso.
RESULTADOS Y DISCUSIÓN
Se identificaron 252 referencias relacionadas, de las que se revisaron los resúmenes. Después de leerlos, se excluyeron aquellos que no hacían parte del área temática de interés, así como los que estaban duplicados en varias bases de datos. Finalmente, se seleccionaron 52 piezas investigativas, publicadas, que cumplieron con los criterios de inclusión.
Estas 52 publicaciones fueron clasificadas en cuatro categorías, de acuerdo con su énfasis: Falta de lineamientos claridad e incentivos para adelantar el plan, desarrollo de instrumentos, características básicas y desarrollo teórico, efectividad del plan de egreso y transición hospitalaria para el cuidado continuo, seguro e integral de los pacientes y sus familias.
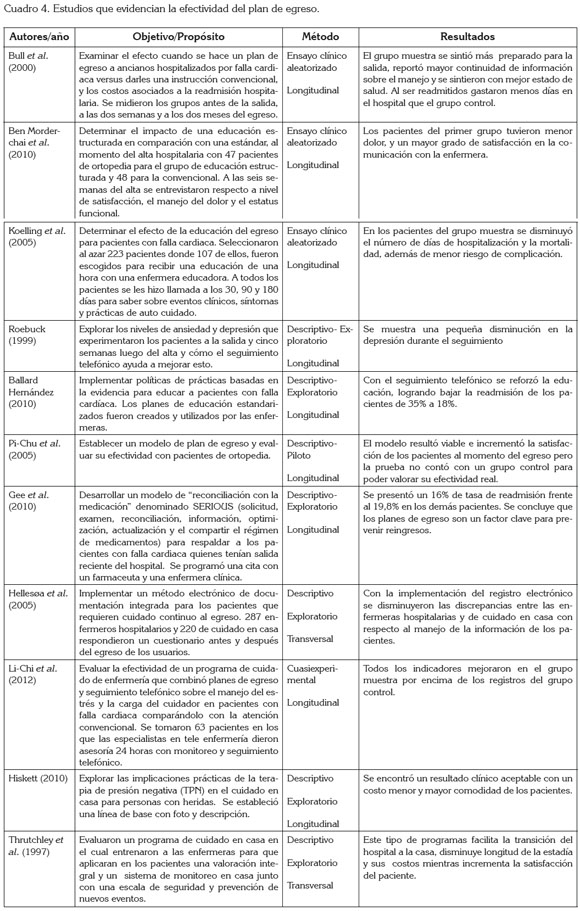
Con relación a Falta de lineamientos, claridad e incentivos, esta categoría incluyó 11 publicaciones, que señalan que, a pesar de estar recomendado realizar plan de egreso hospitalario, se requiere dar claridad e incentivar el desarrollo del mismo. Estos estudios aceptan la importancia y la pertinencia de los planes de transición y de egreso, como elemento fundamental en el cuidado; sin embargo, reflejan falta claridad para desarrollarlos (Cuadro 1).

La categoría Instrumentos, incluyó la revisión de seis publicaciones que agrupa estudios que buscaron generar o probar instrumentos para apoyar la orientación o medición del plan de transición y de egreso hospitalario. Los instrumentos existentes orientan el plan de transición y el de egreso y se enfocan en características de integralidad, de seguridad y de continuidad. La revisión no reveló reporte de instrumentos en español y con pruebas psicométricas (Cuadro 2).
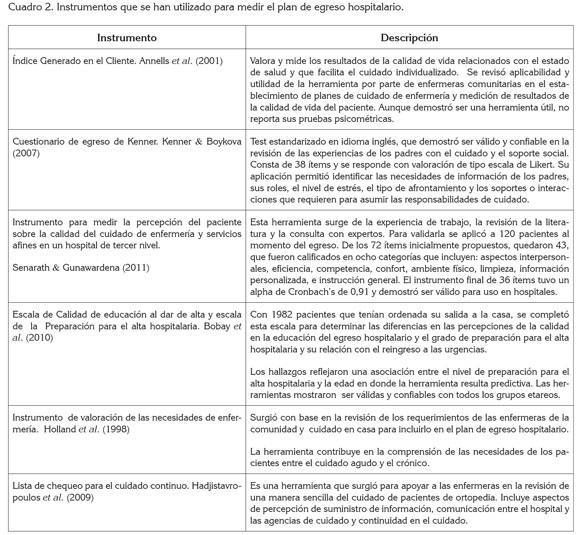
En la categoría que referencia Características básicas del plan de transición y egreso y desarrollo teórico que lo respalda, se encontraron 24 publicaciones, cuya información, a pesar de ser heterogénea, reconoce la relevancia de la transición y el egreso como un momento de mayor riesgo para el cuidado seguro y continúo (Cuadro 3).
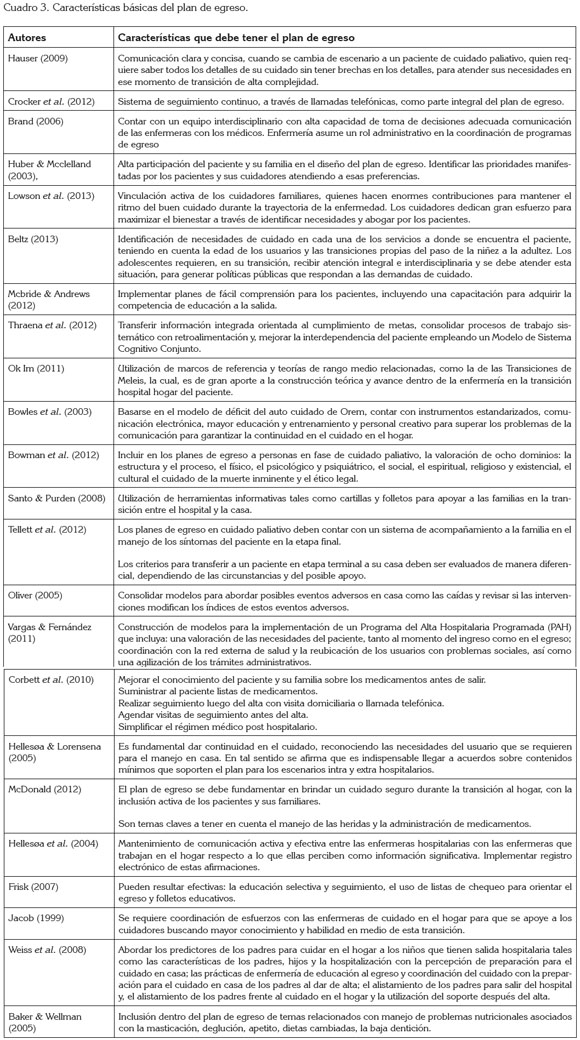
Con relación a Efectividad del plan de egreso para el cuidado seguro, integral y continúo, en esta categoría se exponen 11 estudios, que demuestran el nivel de efectividad del Plan de transición y de egreso hospitalario. Se muestra una tendencia que permitiría recomendar el plan de transición y de egreso hospitalario, para apoyar la continuidad, facilitar el cambio, precisar la directriz, evitar complicaciones y disminuir costo evitable (Cuadro 4).
Vale la pena resaltar que se identifican múltiples vacios e investigación conceptual y metodológica, que se requieren de soporte para aplicar en la cualificación de la práctica en cuidado al paciente con enfermedad crónica. Atendiendo los parámetros propuestos por Arias & Sánchez (2013), quienes señalan que el cuidado crónico debe cumplir con los atributos de acceso, seguridad, continuidad, fortalecimiento de la propia capacidad y uso de las tecnologías apropiadas para su soporte, esta revisión permite evidenciar la brecha entre la situación actual y la deseada, recordando que un sistema de salud que cuenta con madurez es aquel que atiende, de manera idónea, a las personas con enfermedad crónica (Samb et al. 2010).
Desde el punto de vista de enfermería, además de las consideraciones anteriores, es preciso señalar que el cuidado implica compromiso con el ser total y trasciende de realizar actividades a acompañar su experiencia de cuidado de la salud, lo cual, requiere abordar las transiciones y el egreso, como puntos críticos para los usuarios, dentro de la misma.
CONCLUSIÓN
Del análisis y de la reflexión acerca de los conceptos, las estrategias y los instrumentos encontrados en la literatura, se concluye que ella refleja, parcialmente, el vacío de la investigación frente a directrices concretas en el plan de transición y de egreso. A pesar que se reporta el desarrollo de algunos instrumentos que respaldan la valoración y la medición dentro del plan de egreso, no todos cuentan con pruebas psicométricas y ninguno de ellos es en español. Pocos documentos proponen características para el desarrollo teórico y son limitados los estudios que presentan los beneficios y la efectividad de este plan, para orientar el cuidado en diferentes poblaciones, señalando beneficios en reducción de costos, incremento de satisfacción y disminución de complicaciones innecesarias. La evidencia respalda la propuesta del plan de egreso para el cuidado integral, continuo y seguro, que requieren las personas con ECNT y sus cuidadores familiares e invita a continuar con este tipo de investigación, en respuesta a su inminente necesidad.
Conflicto de intereses: El manuscrito fue preparado y revisado con la participación de todos los autores, quienes declaramos que no existe ningún conflicto de intereses que ponga en riesgo la validez de los resultados presentados. Financiación: Dirección Nacional de Extensión, Universidad Nacional de Extensión. Primera Convocatoria Nacional de Extensión Solidaria. Programa Cuidando a cuidadores. 2011-2012.
BIBLIOGRAFÍA
1. ANNELLS, M.; KOCH, T.; BROWN, M. 2001. Client relevant care and quality of life: the trial of a Client Gene rated Index (CGI) tool for community nursing. Int. J. Nursing Studies (EEUU). 38:9-16.
2. ARIAS, M.; SÁNCHEZ, B. 2013. Las cinco características necesarias para ofrecer cuidado institucional en situaciones de enfermedad crónica. Experiencias de formación e investigación para el cuidado de enfermería. Bogotá: Editorial Universidad Nacional de Colombia. En prensa.
3. BAKER, E.; WELLMAN, N. 2005. Nutrition concerns in discharge planning for older adults: A need for multidisciplinary collaboration. J. Am. Diet Assoc. (EEUU). 105:603-607.
4. BALLARD HERNÁNDEZ, J. 2010. Nurse practitioners improving the transition from hospital to home and reducing acute care readmission rates in heart failure patients. Heart &Lung J. (EEUU). 39(4):365-367.
5. BARRERA, L.; PINTO, N.; SÁNCHEZ, B. 2006a. La habilidad de cuidado de los cuidadores familiares de personas con enfermedad crónica. Inv. Ed. Enfermería. (Colombia). 23(1):36-46.
6. BARRERA, L.; PINTO, N.; SÁNCHEZ, B.; GALVIS, C.; MORENO, M.; PINZÓN, M., ROMERO E. 2006b. La habilidad de cuidado de los cuidadores familiares de personas con enfermedad crónica: Un estudio comparativo en tres unidades académicas de enfermería. Inv. Ed. Enfermería. 24(1):36-46.
7. BEN MORDERCHAI, B.; HERMAN, A.; KERZMAN, H.; IRONY, A. 2010 Structured discharge education improves early outcome in orthopedic patients. Int. J. Orthoped. Trauma Nurs. (Reino Unido). 14(2):66-74.
8. BELTZ, C. 2013. Health care transition for adolescents with special healthcare needs: Where's nursing? Nurse Outlook. (EEUU). 61(5):258-265.
9. BOBAY, K.; JEROFKE, T.; WEISS, M.; YAKUSHEVA, O. 2010. Age-related differences in perception of quality of discharge teaching and readiness for hospital discharge. Geriat. Nurs. (EEUU). 31(3):178-187.
10. BOWLES, K.; FOUST, J.; NAYLOR, M. 2003. Hospital discharge referral decision making: a multidisciplinary perspective. Appl. Nurs. Res. (EEUU). 16(3):134-143.
11. BOWMAN, E.; SACHS, G.; EMMETT, T. 2012. Do hospitalto-home transitional care programs for older adults address palliative care domains? A systematic review. J. Pain Symptom. Manag. (EEUU). 43(2):420-421.
12. BULL, M.; HANSEN, H.; GROSS, C. 2000. A professional-patient partnership model of discharge planning with elders hospitalized with heart failure. Appl. Nurs. Res. 13(1):19-28.
13. BRAND, S. 2006. Nurses' roles in discharge decision making in an adult high dependency unit. Intens. Crit. Care Nurs. (Reino Unido). 22:106-114.
14. BURNS, N.; GROVE, S.K. 2012. Investigación en Enfermería. Desarrollo de la práctica Enfermera basada en evidencia. Barcelona: Elsevier España. 614p.
15. COLLIER, E.; HARRINGTON, C. 2005. Discharge planning, nursing home placement, and the Internet. Nurse Outlook. 53:95-103.
16. CORBETT, C.; SETTER, S.; DARATHA, K.; NEUMILLER, J.; WOOD, L. 2010. Nurse identified hospital to home medication discrepancies: implications for improving transitional care. Geriat. Nurs. 31:188-196.
17. CHEN, J.; ROSS, J.S.; CARLSON, M.; LIN, Z.; NORMAND, S.T.; BERNHEIM, S.M.; DRYE, E.E.; LING, S.M.; HAN, L.F.; RAPP, M.T.; KRUMHOLZ, H.M. 2012. Skilled nursing facility referral and hospital readmission rates after heart failure or myocardial infarction. Am. J. Med. (EEUU). 125(1):100.e1-100.e9.
18. CHIN-YEN, H.; CHIN-YI, C.; HUI-LING, L. 2009. Another compulsory clinical competence for emergency nurses -Implementing effective discharge planning. Austral. Emerg. Nurs. J. 12(4):178-186.
19. CROCKER, J.; JEFFREY, L. 2012. Telephone followup as a primary care intervention for postdischarge outcomes improvement: A systematic review. Am. J. Med. 125:915-921.
20. FOUST, J.B. 2007. Discharge planning as part of daily nursing practice. Appl. Nurs. Res. 90:72-77.
21. FRISK, B. 2007. Safe transition to home: preparing the near-term infant for discharge. Newborn & Infant Nurs. Rev. (EEUU). 7(2):106-113.
22. GEE, J.; LAFOREST, S.; PUGACZ, A.; GUTHRIE, A.; SALEM, W.; SABATKA, S.; ORTIZ, C.; HOOVER, D. 2010. Getting serious about transition: a medication reconciliation model of care in the management of heart failure. Heart & Lung J. 39(4):366-375.
23. HADJISTAVROPOULOS, H.; GARRATT, S.; JANZEN, J.; BOURGAULT-FAGNOU, M.; SPICE, K. 2009. Development and evaluation of a continuity of care checklist for improving orthopedic patient discharge from hospital. Int. J. Orthoped. Trauma Nurs. 13:183-193.
24. HAN, C.; BARNARD, A.; CHAPMAN, H. 2009. Discharge planning in the emergency department: a comprehensive approach. J. Emerg Nurs. (EEUU). 35(6):525-528.
25. HANRATTY, B.; HOLMES, L.; LOWSON, E.; GRANDE, G.; ADDINGTON-HALL, J.; PAYNE, S. 2012. Older adults' experiences of transitions between care settings at the end of life in England: a qualitative interview study. J. Pain Symptom. Manag. 44(1):74-83.
26. HAUSER, J. 2009. Lost in transition: the ethics of the palliative care handoff. J. Pain Symptom. Manag. 37(1):930-933.
27. HELLESØA, R.; LORENSENA, M. 2005. Inter-organizational continuity of care and the electronic patient record: A concept development. Int. J. Nurs. Studies. 42:807-822.
28. HELLESØA, R.; SORENSENB, L.; LORENSENA, M. 2005. Nurses' information management across complex health care organizations. Int. J. Med. Informat. (EEUU). 74:960-972.
29. HELLESØA, R.; LORENSENA, M.; SORENSENB, L. 2004. Challenging the information gap the patients transfer from hospital to home health care. Int. J. Nurs. Studies. 73:569-580.
30. HISKETT, G. 2010. Clinical and economic consequences of discharge from hospital with on-going TNP therapy: a pilot study. J. Tissue Viability. (Reino Unido). 19(1):16-21.
31. HOLLAND, D.; HANSEN, D.; MATT-HENSRUD, N.; SEVERSON, M.; WENNINGER, C. 1998. A nursing needs assessment instrument. Geriat. Nurs. 19:331- 334.
32. HUBER, D.; McCLELLAND, E. 2003. Patient preferences and discharge planning transitions. J. Prof. Nurs. (EEUU). 19:204-210.
33. OK IM, E. 2011. Transitions theory: A trajectory of theoretical development in nursing. Nurse Outlook. 59:278-285.
34. JACOB, E. 1999. Making the transition from hospital to home: caring for the newly diagnosed child with cancer. Home Care Provid. (EEUU). 4(2):67-73.
35. KENNER, C.; BOYKOVA, M. 2007. Transition to home: family perspectives on care in Russia. Newborn & Infant Nurs. Rev. 7(1):20-24.
36. KOELLING, T.; JOHNSON, M.; CODY, R.; AARONSON, K. 2005. Discharge education improves clinical outcomes in patients with chronic heart failure. J. Am. Heart Assoc. 111:179-185.
37. KROHN, D. 2008. Discharge instructions in the outpatient setting: nursing considerations. J. Radiol. Nurs. (EEUU). 27:29-33.
38. LI-CHI, CH.; WAN-CHOU, CH.; YU-TZU, D.; YI-LWUN, H. 2012. The effectiveness of telehealth care on caregiver burden, mastery of stress, and family function among family caregivers of heart failure patients: A quasi-experimental study. Int. J. Nurs. Studies. 49:1230-1242.
39. LIN, F.; CHABOYER, W.; WALLIS, M. 2009. A literature review of organizational, individual and teamwork factors contributing to the ICU discharge process. Austral. Crit. Care. 22:29-43.
40. LOWSON, E.; HANRATTY, B.; HOLMES, L.; ADDINGTON-HALL, J.; GRANDE, G.; PAYNE, S.; SEYMOUR, J. 2013. From 'conductor' to 'second fiddle': Older adult care recipients' perspectives on transitions in family caring at hospital admission. Int. J. Nurs. Studies. 50(9):1197-1205.
41. McBRIDE, M.; ANDREWS, G. 2012. The transition from acute care to home: a review of issues in discharge teaching and a framework for better practice. Canad. J. Cardiol. 28(Suppl 5):S436-S445.
42. McDONALD, S. 2012. Discharge readiness: an opportunity for change in the transition from hospital to home. Canad. J. Cardiol. 28(5):443-451.
43. OLIVER, D. 2005. Medical input, rehabilitation and discharge planning for patients with hip fracture: Why traditional models are not fit for purpose and how things are changing current. Anesth. & Crit. Care. (Australia). 16:11-22.
44. ORGANIZACIÓN MUNDIAL DE LA SALUD. Estadísticas Sanitarias Mundiales 2013. Disponible desde internet en: http://apps.who.int/iris/bitstream/10665/82062/1/WHO_HIS_HSI_13.1_spa.pdf (con acceso 15/05/2013)
45. PI-CHU, L.; JIN-LIAN, W.; SU-YUCHANG, B.; FU-MEIYANG, C. 2005. Effectiveness of a discharge-planning pilot program for orthopedic patients in Taiwan. Int. J. Nurs. Studies. 42:723-731.
46. PICHITPORNCHAIA, W.; ANNETTE, S.; TASSANA, B. 1999. Discharge planning and transitional care: issues in Thai nursing. Int. J. Nurs. Studies. 36:355-362.
47. PINTO, N.; BARRERA, L.; SÁNCHEZ, B.; FIGUEROA, P.; BLANCO DE CAMARGO, L. 2006. Habilidad de cuidado de los cuidadores familiares de personas con enfermedad crónica. Mirada Internacional. Aquichán. (Colombia). 6(1):22-33.
48. RHUDY, L.; HOLLAND, D.; BOWLES, K. 2010. lluminating hospital discharge planning: staff nurse decision making. Appl. Nurs. Res. 23(4):198-206.
49. ROEBUCK, A. 1999. Telephone support in the early post discharge period following elective cardiac surgery: does it reduce anxiety and depression levels? Intens. Crit. Care Nurs. 15:142-146.
50. SAMB, B.; DESAI, N.; NISHTAR, S.; MENDIS, S.; BEKEMAN, H.; WRIGHT, A. 2010. Prevention and management of chronic disease: a litmus test for health systems strengthening in low-income and middle-income countries. The Lancet. 376(9754):1785-1797.
51. SÁNCHEZ, B. 2011. Cuidado seguro: la nueva tendencia en el cuidado de la salud. Actual. Enferm. (Colombia). 14(2):27-32.
52. SANTO, A.; PURDEN, M. 2008. Developing an information booklet for parents and caregivers of children recovering from spinal fusion surgery. Int. J. Orthoped. Trauma Nurs. 12:84-89.
53. SENARATH, U.; GUNAWARDENA, N. 2011. Development of an instrument to measure patient perception of the quality of nursing care and related hospital services at the National Hospital of Sri Lanka. Asian Nurs. Res. (Corea). 5(2):71-80.
54. TELLETT, L.; PYLE, L.; COOMBS, M. 2012. End of life in intensive care: Is transfer home an alternative? Intens. Crit. Care Nurs. (Reino Unido). 28:234-241.
55. THRAENA, I.; BAIRB, B.; MULLINC, S.; WEIR, C. 2012. Characterizing "information transfer" by using a joint cognitive systems model to improve continuity of care in the aged. Int. J. Med. Informat. 81:435-441.
56. THRUTCHLEY, D.; DELONG, D.; RYMER, M. 1997. Stroke home health care: The transition to independence. J. Stroke Cerebrovasc. Dis. (EEUU). 6(6):465-471.
57. VARGAS, Z.; FERNÁNDEZ, R. 2011. Programa de alta hospitalaria programada para preparar el egreso del paciente y familia. Rev. Enferm. Actual en Costa Rica. 21:1-20.
58. WATTS, R.; PIERSON, J.; GARDNER, H. 2005. How do critical care nurses define the discharge planning process? Intens. Crit. Care Nurs. 21:39-46.
59.WEISS, M.; JOHNSON, N.; MALIN, S.; JEROFKE, T.; LANG, C.; SHERBURNE, E. 2008. Readiness for discharge in parents of hospitalized children. J. Ped. Nurs. (EEUU). 23(4):282-295.
Recibido: Julio 24 de 2013 Aceptado: Diciembre 5 de 2013

Revista U.D.C.A Actualidad & Divulgación Científica por Universidad de Ciencias Aplicadas y Ambientales se distribuye bajo una Licencia Creative Commons Atribución-NoComercial 4.0 Internacional.